Пересадка костного мозга при лейкозе
Костный мозг человека обладает уникальными свойствами, формирующими иммунитет. В нем создаются эритроциты, осуществляется гемопоэз. Орган представлен жидким состоянием, располагается внутри тазовых костей, в грудной клетке, черепе и трубчатых костях. Состоит из стромы.
В костном мозге содержатся стволовые клетки, которые отвечали за формирование органов в период зарождения эмбриона. Они не способны делиться в теле взрослого человека, но в случае поражения органов и систем устраняют патологические процессы, атакуя болезнетворные и чужеродные организмы. Пересадка стволовых клеток актуальна для людей с отсутствием иммунитета при лейкозах или иммунодефицитах.
Лейкоз – онкологический процесс, вызванный бластными незрелыми клетками, которые заменяют здоровую кровь. При нём развивается воспаление внутренних органов, метастазы распространяются по телу. Человек отмечает высокую температуру, снижение массы тела, слабость и сонливость. Патологический процесс приводит к необратимым последствиям в работе организма.
Миелобластный вид заболевания поражает следующие органы:
- Ткань лёгких. Пациент отмечает затяжной кашель на фоне высокой температуры.
- Головной мозг. Развивается менингит с характерными болями, ломотой в теле и эпилептическими припадками.
- При поражении почек возникает частичная либо полная задержка мочи.
- Кожа покрывается розовой или коричневой сыпью.
- Печень выпирает над уровнем брюшной полости. Становится плотной и болезненной.
- Метастазы в кишечнике провоцируют диарею, метеоризм и острые боли.
Для лимфобластного лейкоза характерны:
- Воспаление лимфоузлов и селезёнки.
- Развитие кашля, одышки, боли в органах желудочно-кишечного тракта.
Трансплантация костного мозга восстанавливает необходимый кроветворный процесс для нормальной жизни человека.
Практика применима для лечения ВИЧ-позитивных больных. Находится на экспериментальной стадии, но уже показала отличные результаты.
Содержание
Зачем нужна процедура по пересадке костного мозга
При развитии тяжёлых онкологических патологий, когда организм человека перестает самостоятельно бороться с раковыми процессами, к примеру, при остром лейкозе, данная процедура рекомендована к проведению. Такая практика широко распространена в онкогематологии.
Метод применяется к следующим заболеваниям:
- Хронический лейкоз.
- Нарушения в плазме крови.
- Лимфомы.
- Лейкемия ювенильная.
- Апластическая анемия.
Пересадка костного мозга при лейкозе выполняется в качестве полной его замены или частичной. В последнем случае кроветворные элементы вводят в кровь пациента после лучевых и химиотерапий, когда собственный костный мозг не перестаёт функционировать.
Трансплантация происходит тремя способами:
- В период ремиссии у больного проводят забор собственных клеток, которые замораживаются и хранятся до необходимого момента. Метод, при котором вводятся родные элементы, называется аутологическим.
- При аллогенной методике пациент получает клетки кровных родственников или постороннего донора. Осложнения для проведения заключаются в отсутствии подходящего материала. Поиски донора могут отнимать много времени.
- Если забор стволовой клетки проводили у близнеца, способ называют сингенный. Метод эффективен, поскольку костный мозг близнецов состоит из идентичного генетического материала.
Для проведения процедуры назван ряд показаний и противопоказаний. Лечение с помощью пересадки гемопоэтических клеток актуально при анемиях, лимфобластном лейкозе, иммунодефицитах и заболеваниях, нарушающих естественный кроветворный процесс.
Метод не применяют при процессе разрушения тромбоцитов, при выраженных недостаточностях печени, почек и сердечно-сосудистой системы. Игнорируется острый период инфекционных заболеваний (туберкулёз) и если атипичная клетка не реагирует на лечение химиотерапией.
Трансплантацию стволовых клеток делают при лечении основной проблемы крови или после влияния на организм ионизирующего излучения и химиопрепаратов.
Переливание эффективно при первой ремиссии миелобластного лейкоза или при второй и третьей ремиссии лимфобластного острого лейкоза.
Особенности проведения процедуры в детском возрасте
У детей трансплантацию костного мозга проводят исходя из тех же диагнозов, что у старшего поколения. Рак крови в детском возрасте встречается в 3 раза реже, чем у взрослых. Ребёнку предоставляют должный сестринский уход в до- и послеоперационный период. Лечением занимаются онкогематолог и эрготерапевт. Действия второго направлены на помощь в адаптации пациента к нормальной жизни.
Прогноз на жизнь зависит от возраста пациента, патологических процессов в организме, работоспособности внутренних органов и по степени схожести генетического материала донора с больным человеком.
Наилучшие результаты отмечаются, если донор – родственник. Для роли спасителя хорошо подходит однояйцевый близнец. Биологический материал родителей редко используется для пересадки.
Заболевание поддаётся полному излечению при острой и хронической форме лейкоза. Может потребоваться систематическое введение донорского костного мозга на протяжении всей жизни.
Диагностические исследования до пересадки
Операция наносит удар по всем системам организма. Человек должен быть подготовлен и обследован до начала проведения процедуры. Врачи назначают ряд инструментальных и лабораторных диагностик:
- Биохимический и общий анализ крови показывают наличие воспалительных процессов и работоспособность внутренних органов.
- Иммунологические тесты.
- Гистология костного мозга.
- Ультразвуковая диагностика органов брюшной полости.
- Магнитно-резонансная, компьютерная и позитронно-эмиссионная томографии позволяют оценить состояние всех органов и систем, обнаружить метастазы.
- Рентген грудной клетки.
Как подбирается донор
Вначале проверяют на совместимость всех кровных родственников. Обычно донор находится среди них. Родители подходят в редких случаях. Если возможность использовать родственный костный мозг не представлена, пациент прибегает к услугам постороннего человека, имеющего не меньше 35% сходства с HLA-типом больного.
Критерии отбора донора:
- Возрастная категория от 18 до 50 лет.
- Отсутствие шизофрении, умственной отсталости, аутизма и других психических патологий.
- У донора не должно быть глютеновой болезни, ревматоидного артрита и прочих аутоиммунных заболеваний.
- Противопоказан забор материала у людей с вирусными гепатитами, туберкулезом, ВИЧ и СПИД.
Пуповинная кровь, взятая при рождении ребёнка, содержит необходимые стволовые клетки для борьбы с раком крови. В нашей стране создаются банки пуповинной крови, метод только набирает популярность. Проблемы при пересадке таких клеток возникают в случае недостаточного количества биоматериала.
Подготовка к пересадке и техника проведения
На первом этапе врачи провоцируют полное уничтожение раковых клеток с помощью максимально допустимого объёма химиопрепаратов. При этом значительно страдает иммунитет человека. В течение времени, пока новые кроветворные клетки не будут введены и не приживутся, человек лишается защитных функций организма. Возможно независимое вмешательство патогенных организмов. Могут развиться опасные последствия в виде инфекционных заболеваний, поэтому для содержания больного используют стерильные условия.
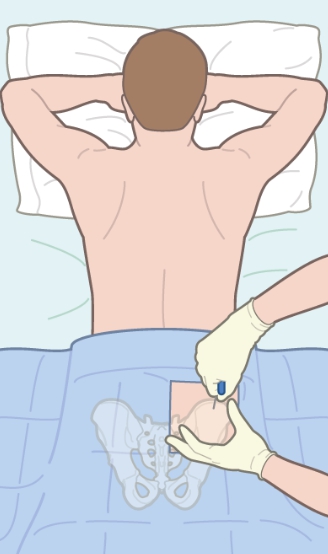
Для введения стволовых клеток используется система для переливания крови. Гемоцитобласты самостоятельно добираются до нужного места, приживаются и начинают продуцировать здоровые эритроциты. Биоматериал вводят в шейную артерию с помощью катетера Хикмана.
Вмешательство не требует особых навыков и условий. Обезболивается место введения катетера. Процедура занимает не больше часа.
Процесс приживления проходит в течение следующего месяца. Регулярно проводятся анализы крови для обнаружения новых кровяных телец.
Всегда остаётся риска развития осложнений. Статистика показывает, что чаще развиваются следующие явления:
- Трансплантируемый материал воспринимает клетки организма как атипичные. Такое явление окончательно уничтожает раковые клетки. Пациент может умереть, однако созданы специальные препараты для предотвращения проблемы.
- Организм не распознаёт новый костный мозг и отторгает его.
- Во время отсутствия иммунитета больной получает внутривенное питание. Может развиться сильнейшее воспаление слизистой оболочки кишечника.
- Аллергическая реакция на чужеродный материал.
- Летальный исход отмечается в половине случаев пересадки донорского мозга.
Прогноз на жизнь после приживления трансплантируемых клеток составляет 98%. Через год кроветворная система возвращается к нормальному режиму и формирует собственный иммунитет.
Человек, победивший лейкоз, должен систематически сдавать анализы крови и проходить осмотры онкогематолога. Необходимо улучшить качество жизни с помощью отказа от алкоголя, никотина и вредных пищевых привычек.