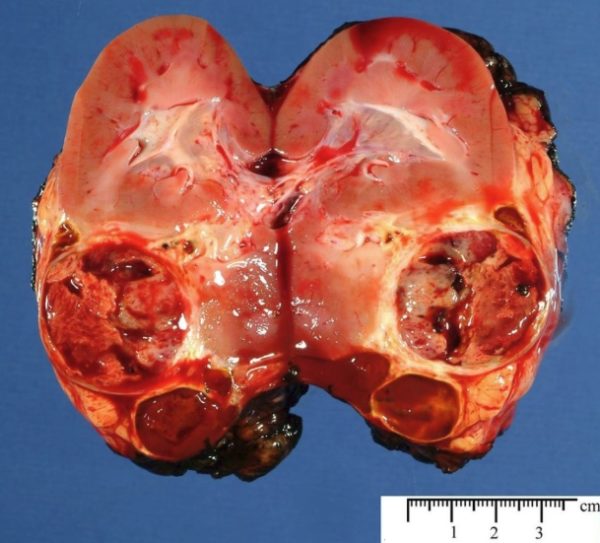
Светлоклеточный рак почки
Светлоклеточный рак почки – это онкологическое заболевание, поражающее почки. Дальше метастазы распространяется на надпочечники, лимфу, лёгкие, головной мозг. Имеет высокий уровень метастазирования, быстро развивается, поэтому сложно поддаётся лечению.
Гипернефроидный рак может возникать на фоне нарушения гормонального фона, из-за наследственности, вредных привычек, после удаления матки либо при наличии в анамнезе хронических заболеваний почек. Согласно международной классификации заболеваний имеет код по МКБ-10 C64.
Дальше разберёмся, в чём особенности этого вида онкологии, какие симптомы характерны для протекания болезни и узнаем, как лечат светлоклеточный рак.
Содержание
- 1 Особенности развития гипернефроидного рака
- 2 Виды почечно-клеточной онкологии
- 3 Классификация почечного рака
- 4 Первые признаки светлоклеточного рака почки
- 5 Методы диагностики светлоклеточного рака
- 6 С чего начинается лечение светлоклеточного рака?
- 7 Преимущества лапароскопии перед открытой операцией
- 8 Иммунотерапия – эффективный постоперационный метод борьбы с раком
- 9 Выживаемость пациентов после нефрэктомии
Особенности развития гипернефроидного рака
Суть заболевания заключается в возникновении опухоли в корковом веществе. Раковая клетка принимает полигональную форму – объединяясь в группы, они создают дольки, и появляется опухоль. Механизм образования опухолей сложный – это не просто генетически изменённые клетки, на них должны действовать негативные факторы, чтобы развивалась онкология. Генетическая предрасположенность – одна из наиболее распространённых причин развития гипернефроидного рака.
Ускоренное метастазирование такого вида онкологии связано со способом распространения поражённых клеток. Для почечно-клеточного рака характерный лимфогенный и гематогенный способ метастазирования. Лимфогенное метастазирование связано с распространением раковых опухолей через лимфу, гематогенное через кровь по кровеносным сосудам.
Чтобы избежать переносного пути распространения метастазов, при светлоклеточном раке запрещается биопсия почки. Имплантационный способ передачи не характерен почечной онкологии.
Дальнейшее повышение эффективности лечения почечного рака связано с разработкой противоопухолевой вакцины. Принцип действия сходен с работой любой противовирусной вакцины – иммунного ответа на антиген. Высказывается ряд теорий, почему злокачественный рак не реагирует на антиген – это способность вызывать иммунодепрессию либо низкий уровень иммуногенности. В основе иммунных препаратов лежат аллогенные модифицированные и немодифицированные опухолевые клетки.
Несмотря на безуспешные попытки создать эффективную вакцину, во всех онкологических институтах продолжают работу над специфической иммунотерапией.
Виды почечно-клеточной онкологии
Почечно-клеточный рак в списке распространённости онкологических заболеваний находится за пределами первой десятки. Это редкий вид карциномы, причины возникновения не установлены. Считается, что развитие опухоли почек провоцируют ожирение и курение.
Согласно гистологии, почечно-клеточный рак бывает:
- Хромофобный. Относится к типу рака с благоприятным прогнозом. Его просто выявить, хватит гистологического исследования.
- Рак собирательных протоков. Развивается из эпителия собирательных трубочек, демонстрирует динамику к ежегодному увеличению процента заболеваемости среди людей старшего возраста.
- Онкоцитарный. Выявляется только у 2-5% пациентов, страдающих раком почки.
- Плоскоклеточный. Начинается с почечной лоханки и мочеточника, болеют 10% пациентов.
- Гипернефроидный, или светлоклеточный.
Последний тип наиболее распространённый. Светлоклеточный рак диагностируют в 60-70% случаев. Болезнью страдают мужчины и женщины старше 40 лет. Статистический пик гипернефроидного рака приходится на 60-70 лет. Стоить отметить, что представители сильного пола чаще женщин страдают указанной формой рака, но и процент выздоровления среди них выше.
Классификация почечного рака
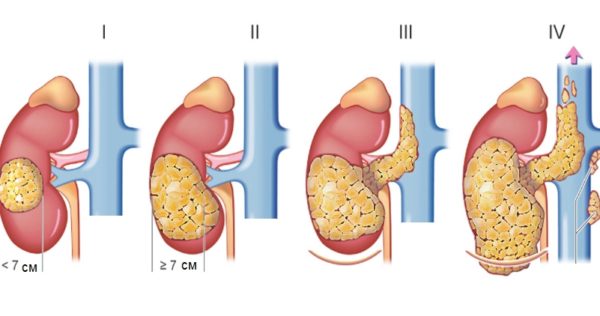
Почечноклеточный рак классифицируют по Т-критерию и по стадиям. Это наиболее используемые методики определения этапа развития болезни. В TNM классификации почечного рака используют три критерия оценки опухоли и метастазов.
Критерий Т отвечает за размер опухоли:
- Тx – опухоль не определяется из-за маленького размера, её невозможно обнаружить ни одним известным медицине способом.
- ТО – пациент здоровый, в почке опухоли не обнаружено.
- T1 – имеет два подтипа. T1а – когда размер опухоли не превышает 4 см, и Т1в – размер образования варьируется в диапазоне 4-7 см.
- Т2 – опухоль также подразделяется на два вида. T2a – образование размером 7-10 см и T2в – опухоль больше 10 см.
- Т3 – образование распространяется за грани органа, прорастает в крупные вены, переходит на надпочечник. Делится на подтипы.
- Т4 – опухоль распространяется за пределы фасции Героты.
Критерий N обозначает количество метастазов в близлежащих лимфатических узлах.
Оценка аналогична критерию Т.
- Nх – не хватает данных для оценки метастазов;
- N0 – регионарные лимфатические узлы не поражены метастазами;
- N1 – имеется метастазирование в одном лимфатическом узле;
- N2 – метастазы в двух и более узлах.
Критерий M говорит о наличии в организме отдалённых метастазов. Типирование проводит специалист, основываясь на анализе исследований, и складывает таблицу, где отмечает наиболее подходящий случай. Патанатомия также выделяет pTNM классификацию, идентичную привычной классической TNM классификации.
Для карциномы характерна классификация по стадиям. Выделяют 4 этапа развития почечно-клеточного рака. Если опухоль достигает размеров ІІІ или ІV стадии – побороть светлоклеточный рак сложно.
Гистологическая градация используется для оценки степени дифференциации опухоли, где:
- GX – невозможно определить дифференциацию опухоли;
- G1 – высокий уровень дифференциации, но низкая степень злокачественности образования;
- G2 – промежуточная степень дифференциации в комбинации с низкой степенью злокачественности;
- G3 – низкий уровень дифференциации, высокий – злокачественности;
- G4 – недифференцированное заболевание; высокая злокачественность.
Чем больше уровень дифференциации, тем больше разница между опухолевыми и здоровыми клетками.
Первые признаки светлоклеточного рака почки
На начальной стадии развития почечного рака сложно выявить наличие онкологии. Большинство опухолей обнаруживается случайно, когда больной проходит плановое обследование либо занимается диагностикой заболеваний мочеполовой или выделительной системы. Бессимптомный почечный рак характерен для I и II стадии развития болезни. На III стадии начинают проявляться первые симптомы общего характера либо схожих с симптомами болезней почек.
Классические признаки, свидетельствующие о почечном раке:
- Макроскопическая гематурия. Часто возникает у больных с острым либо хроническим циститом, пиелонефритом, другими болезнями почек. При наличии опухоли мочеиспускание порой с примесью сгустков крови.
- Боль в области расположения почки.
- Наличие пальпирующего образования.
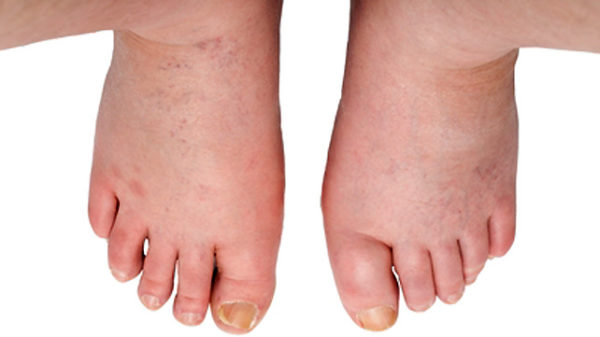
- Отёк конечностей.
Кроме этого, больного беспокоят общие симптомы:
- повышение температуры до 37 градусов;
- анемия;
- нарушение работы печени;
- беспричинная потеря веса.
В крови пациента обнаруживают падение уровня эритроцитов, гиперкальциемию, поражение периферийных нервов не воспалительной этиологии.
При запущенности болезни и метастазировании у больного наблюдается:
- повышение артериального давления;
- бледность кожи;
- нарушения работы печени;
- инсульты;
- беспричинный кашель, иногда с примесью крови.
Случается, на последних стадиях, когда метастазы попадают в лёгкие, развивается мелкоклеточный рак лёгких. Именно так выходит, что человек излечивает один вид рака и получает новую болезнь.
Без полного обследования подтвердить либо опровергнуть диагноз не сможет даже опытный врач.
Методы диагностики светлоклеточного рака
У пациентов с подозрением на почечный рак исследуют кровь, для этого используют микропрепарат. Больные сдают мочу, делают УЗИ, рентгенографию, компьютерную томографию, нефросцинтиграфию. Чем более запущенная форма рака, тем большее количество диагностических процедур придется пройти.
Для диагностики важен биохимический анализ крови. При наличии в почке опухоли падает уровень белка и альбумина в крови. Это связано с тем, что при росте опухоль использует белок, как строительный материал. Мочевина напротив, выше нормы. Анализ покажет ухудшение работы почки и печени, что характерно для почечной онкологии. Кроме этого, повышается щелочная фосфатаза – признак метастазирования.
В отдельных случаях в онкологических клиниках проводится диагностика с помощью ПЭТ-КТ. Это наиболее точный метод, позволяющий определить место нахождения опухоли и метастазов. Хирург-онколог, используя полученные данные, удаляет лишь поражённую часть органа, не задевая её здоровую часть. Это особенно важно, если нужно сохранить орган. Далее расскажем о часто встречающихся методах исследования.
УЗИ почек и мочевого пузыря – безболезненный метод обнаружения опухолей
УЗИ – доступный метод диагностики при выявлении болезней почек. При подозрениях на рак больного отправляют на УЗИ, чтобы увидеть наличие опухолей либо других новообразований.
Перед УЗИ нужно принять препараты, в составе которых имеется симетикон, диметикон, домперидон или любой препарат, снижающий уровень газов в организме. При вздутии результат диагностики может быть неточным. Исследование почек проводят натощак, в первой половине дня. Если дополнительно осматривается мочевой пузырь, перед процедурой выпивается несколько стаканов любой жидкости, но лучше пить простую воду.
Исследование не имеет противопоказаний, побочных действий, разрешается делать многократно, что позволяет увидеть динамику развития болезни. Любая патология видна на аппарате УЗИ-диагностики. Направление выписывает лечащий врач. При проведении УЗИ исследуются почки и надпочечники, определяются размеры, расположение, контуры, визуализация органа. В конце даётся заключение врачом УЗИ.
Нефросцинтиграфия – один из способов выявления рака почки
Малоинвазивный метод исследования, когда внутривенно в организм больного вводится изотоп. Это специальный медицинский препарат, который выполняет функцию контраста. В организм вводится за 4 часа до процедуры. С момента внутривенного введения препарата до начала диагностики обязательно обильное питьё с последующим опорожнением мочевого пузыря. После истечения 4 часов специальная гамма-камера регистрирует изображение органа и выдает высокоточный результат на компьютер.
Полученная сцинтиграмма позволяет врачу определить:
- нарушения нормальной работы почки;
- врождённые патологии;
- аномалии развития органа;
- наличие метастазов в мочеполовой системе;
- кисты, опухоли, рубцы;
- результативность хирургического вмешательства;
- участие почки в процессе фильтрации крови;
- очаги воспаления и другие проблемы.
Динамическая нефросцинтиграфия подходит для взрослых и детей. Процедуру проводят беременным, если польза для матери превышает вред для плода. Для кормящих грудью женщин рекомендовано прерывание кормления до полного выведения из организма изотопа. Диагностику проводят в клиниках ядерной медицины, медицинских центрах, в городских больницах при наличии оборудования. Осложнений после данного исследования не бывает, человек может сразу вернутся домой, после подтверждения и определения стадии.
С чего начинается лечение светлоклеточного рака?
Еще 10 лет назад рак почек лечился только хирургическим методом. Радикальная нефрэктомия – устаревший метод лечения, сейчас применяется редко, когда опухоль превышает размер 4-7 сантиметра. Происходит это на І и ІІ стадии развития почечно-клеточной карциномы. Методика заключается в полном удалении поражённой опухолью почки и надпочечников. Некоторые врачи считают неуместным удаление надпочечника, если компьютерная томография до операции в норме. Кроме опухоли, при радикальной нефрэктомии удаляются тромбы нижней вены, лимфатические узлы, жировая капсула.
При тяжёлой форме гематурии, при удалении скелетных метастазов перед операцией показана эмболизация опухоли. Во время процедуры эмболизации с помощью медицинского вещества перекрывается наибольший сосуд, который ведёт к опухоли. Манипуляция снижает риск больших кровопотерь.
Иногда к удалению почки имеются противопоказания:
- злокачественное поражение обеих почек;
- метастазы в главном мозге, печени, лёгких;
- болезни сердечно-сосудистой системы, не позволяющие перенести наркоз;
- хронические заболевания второй почки.
С радикальной нефрэктомией практикуется и органосохраняющая терапия, когда доктора удаляют исключительно опухоль. От размера удаляемой опухоли зависит возникновение рецидивов. За пациентами с выполненной операцией по сохранению почки усиливается наблюдение.
Преимущества лапароскопии перед открытой операцией
Лапароскопия – альтернативный и современный способ проведения операций. Недостатки – при проведении лапароскопической резекции почки может возрастать риск ишемии почечной ткани. Такой хирургический метод проведения оперативных вмешательств уменьшает травматичность, снижает уровень боли после операции, даёт лучший косметологический результат, сокращает реабилитационный период, сроки проведения пациентов в стационаре.
Во время проведения лапароскопии хирург делает разрез, на теле пациента крепится лапароскоп, с помощью которого проводится операция.
Описан ряд способов проведения закрытого оперативного вмешательства – способ эмболизации и радиочастотное воздействие. В первом случае пережимается центральная артерия, питающая опухоль, после происходит естественное отмирание тканей из-за прекращения поступления в опухоль необходимых микроэлементов.
Второй лапароскопический метод – радиочастотная абляция. На конкретную часть опухоли воздействуют температурой 50-100 градусов. Она создаётся с помощью высокочастотных радиоволн. Электрод убивает опухолевые клетки, вокруг которых образуется некроз. Через 4 недели некротическая ткань рассасывается, на месте опухоли образуется рубец.
Иммунотерапия – эффективный постоперационный метод борьбы с раком
Химиотерапия и радиотерапия – неэффективные методы борьбы с почечным раком. Единственным способом остановить распространение болезни, улучшить свой прогноз на выживаемость является приём интерферонов. Иммунотерапия, как и перечисленные выше методы, не будет работать при запущенности онкологии почек. Чтобы медикаментозное лечение дало результат, нужно чтобы у пациента диагностировали рак на начальной стадии, опухоль не превышала 4 см, метастазы располагались исключительно в лёгких.
При выборе препарата учитывается терапевтическая линия лечения, риски для больного. Системная терапия может нанести непоправимый вред, человек скончается от побочных эффектов.
После нефрэктомии, сопутствующей терапии пациентам назначают ежегодное профилактическое обследование, которое поможет онкологу вовремя выявить рецидив, отследить рабочую функцию почек, увидеть послеоперационные осложнения. Если у человека начальная стадия светлоклеточного рака, достаточно будет делать рентген грудной клетки 2 раза в год. При среднем и высоком уровне развития метастазов обследования делается раз в полгода или чаще. Зависит от онколога, пациента, подобранных схем лечения.
Резистентность почечного образования к систематическим методам лечения – ещё не повод отказываться проходить курс химиотерапии или облучения. При диагностике светлоклеточного рака системную терапию назначают для остановки метастазирования.
Выживаемость пациентов после нефрэктомии
Удаление опухоли, иммунотерапия, сопутствующие методы лечения повышают вероятность выздоровления от почечной карциномы. Позитивный прогноз зависит от множества факторов:
- стадии развития почечно-клеточного рака;
- хронических заболеваний, пиелонефрита, цистита, дисфункции почек;
- наследственности;
- правильно выбранной терапии;
- психологического настроя.
Канцерспецифическая выживаемость пациентов на стадии T1a и Т1в в среднем достигает 90% процентов после 3-х лет от проведённого оперативного лечения. Если опухоль достигла размера 4 см и больше, тогда прогнозы после удаления – позитивные, а вероятность того, что пациент проживёт больше 3 лет – составляет 80%. Это высокие показатели для такого серьёзного заболевания.
Онкологический диагноз – не приговор. Светлоклеточный рак сложно вылечить на ІІІ стадии. Тогда с кровью и лимфой метастазы быстро распространяются на другие органы, и остановить болезнь, даже при радикальном вмешательстве, сложно. Вероятность, что пациент сможет вылечиться, составляет 20%.
При метастазировании больше процент поправиться у больных с поражёнными лёгкими. Если болезнь перешла в IV стадию, позитивной динамики не стоит ждать, лишь 8% раковых больных живут дольше 1 года.
Согласно медицинской статистике, у мужчин выживаемость больше, чем у женщин. Представители мужской половины человечества чаще вылечиваются от почечной карциномы. Объяснение происходящего лежит в разном строении мочеполовой системы полов. Возраст пациента на выживаемость не влияет.